Indice
Il prolasso degli organi pelvici (o prolasso vaginale) è una condizione frequente nelle donne, in cui uno o più organi della pelvi scende dalla sua posizione naturale protrudendo nella vagina a seguito dell’indebolimento dei legamenti e dei muscoli associati.
Il prolasso vaginale può essere asintomatico, ma i sintomi più gravi possono causare disturbi della funzione urinaria, defecatoria e disfunzioni sessuali. I sintomi associati al prolasso vaginale sono angoscianti e possono influire negativamente sul benessere psicologico, fisico e sociale di chi ne soffre.
Tipi di prolasso
Il prolasso vaginale può essere suddiviso in diverse categorie, che possono verificarsi singolarmente o in qualsiasi combinazione:
- Il tipo più comune è il prolasso della parete vaginale anteriore, noto anche come cistocele; in questo caso, la vescica e/o l’uretra protrudono nella parete anteriore della vagina.
- Il prolasso della parete vaginale posteriore protrude, invece, nella parete posteriore della vagina e può essere suddiviso in base al coinvolgimento del retto (rettocele) o dell’intestino tenue (enterocele).
- Il prolasso apicale comprende l’utero e la cervice (prolasso uterino), oppure la cuffia vaginale nelle donne sottoposte a isterectomia subtotale o totale. Può anche coinvolgere l’intestino tenue o il colon (sigmoidocele).
Stadi del prolasso
La gravità del prolasso può essere suddivisa in stadi o gradi a seconda del livello di discesa degli organi.
Il sistema di classificazione più comunemente utilizzato per il prolasso vaginale è il Pelvic Organ Prolapse Quantification (POP-Q), raccomandato dall’International Continence Society (ICS) e dall’International Urogynecology Association (IUGA). Il sistema POP-Q classifica il prolasso vaginale utilizzando l’imene (la pelle che circonda e può coprire parzialmente l’apertura della vagina) come punto di riferimento fisso per misurare il livello di protrusione del prolasso.
Sistema POP-Q
| Stadio 0 | Non è stato rilevato nessun prolasso. |
| Stadio 1 | La parte del prolasso che protrude maggiormente si trova sopra l’imene a più di 1 cm di distanza da quest’ultimo (ossia 1 cm più in alto nella vagina rispetto all’imene). |
| Stadio 2 | La parte del prolasso che protrude maggiormente si trova a 1 cm o meno dall’imene. |
| Stadio 3 | La parte del prolasso che protrude maggiormente si trova sotto l’imene per più di 1 cm, ma non sporge per più di 2 cm o meno della lunghezza totale della vagina (ossia non tutta la vagina è prolassata). |
| Stadio 4 | L’estroflessione vaginale (ossia il ripiegamento verso l’esterno della vagina) è essenzialmente completa. |
Epidemiologia e prevalenza
- L’epidemiologia del prolasso vaginale dipende principalmente dall’età.
- La prevalenza del prolasso vaginale è difficile da definire a causa dei diversi criteri di valutazione, che dipendono dalla diagnosi o dal tipo di studio (molti studi non utilizzano ancora la scala POP-Q), e della mancata segnalazione dovuta all’imbarazzo che provano le pazienti nel riferire la condizione e i sintomi.
- Il prolasso può essere lieve e non causare sintomi oppure può necessitare di trattamento; infatti, il prolasso vaginale è generalmente sintomatico solo negli stadi POP-Q 2 e superiori.
- Le diagnosi basate su esami obiettivi riportano una prevalenza compresa tra il 10% e il 50% tra i vari gruppi di età e le varie aree geografiche/etnie.
- In 5 studi negli Stati Uniti, la prevalenza di stadi POP-Q ≥ II valutata sulla base del solo esame obiettivo variava dal 33,5% al 63,5%. Tra questi studi, la prevalenza tendeva a essere inferiore negli studi con più di 1000 partecipanti.
- Uno studio condotto in Svezia sul registro delle dimissioni ospedaliere, che ha utilizzato i dati di 1 milione di donne, ha riportato una prevalenza di stadi POP-Q ≥ II dell’1,18%.
- Le indagini che si basano sulla sensazione soggettiva di ingombro descritta dalle donne riportano una prevalenza di circa 1-31%.
Sintomi
I sintomi del prolasso vaginale più frequentemente riportati comprendono:
- Una sensazione di peso e/o fastidio nella parte inferiore dell’addome.
- Incontinenza da sforzo o disfunzione della minzione causata dalla sua influenza sulla funzione vescicale o uretrale.
- Stipsi e/o tenesmo (stimolo della defecazione, anche quando l’intestino è vuoto) a causa di movimenti intestinali alterati.
- Alcune pazienti riportano anche disfunzioni sessuali causate del prolasso grave o dalla compromissione delle funzioni vescicali e intestinali.
Impatto sulla qualità della vita
- Le donne affette da prolasso vaginale possono sperimentare un elevato disagio causato dai sintomi e un peggioramento della qualità della vita (Quality of Life, QoL), compresa la QoL fisica, sociale, psicologica, occupazionale, domestica e/o sessuale.
- Rispetto alla popolazione generale, le donne affette da prolasso vaginale ottengono punteggi significativamente più bassi nella valutazione della QoL in correlazione alla salute, in particolare nella sfera dell’attività sessuale e dell’escrezione.
- Secondo quanto riferito, circa un terzo delle donne in post-menopausa affette da prolasso vaginale sintomatico soffre di sintomi depressivi.

Cause
- Il prolasso vaginale è causato da un indebolimento delle strutture muscolari e legamentose di sostegno nella cavità pelvica.
- Le cause alla base di questo indebolimento non sono ancora del tutto chiare.
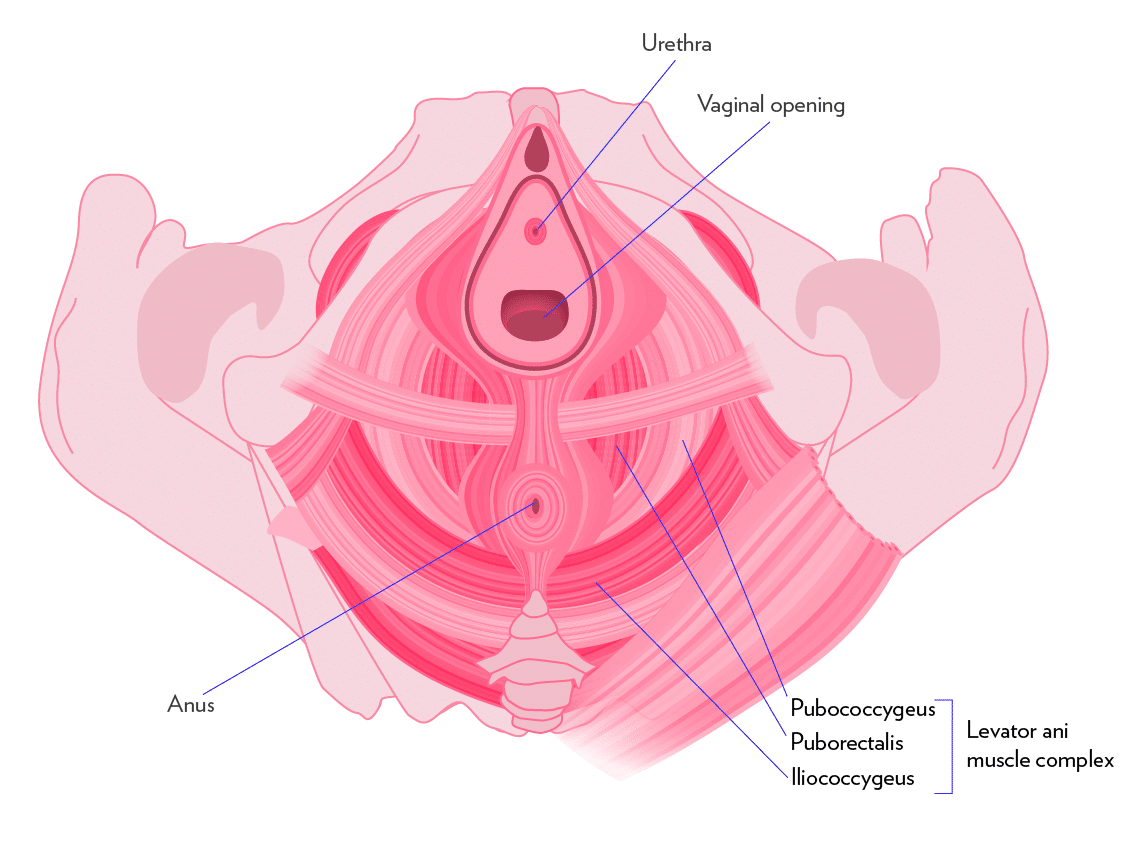
- I difetti del complesso del muscolo elevatore dell’ano (una struttura a forma di imbuto che sostiene gli organi della pelvi insieme al muscolo coccigeo e alla fascia associata) sono coinvolti nello sviluppo del prolasso vaginale. Le cause di questi difetti comprendono:
- traumi al muscolo elevatore dell’ano dovuti al parto vaginale;
- cambiamenti ormonali durante la menopausa.
- I difetti del complesso del muscolo elevatore dell’ano (una struttura a forma di imbuto che sostiene gli organi della pelvi insieme al muscolo coccigeo e alla fascia associata) sono coinvolti nello sviluppo del prolasso vaginale. Le cause di questi difetti comprendono:
Fattori di rischio
Il prolasso vaginale è associato a numerosi fattori di rischio:
- I parti vaginali rappresentano un fattore di rischio importante, con il rischio di prolasso vaginale che aumenta ad ogni parto rispetto alle donne che non hanno partorito:
- Il rischio di prolasso vaginale è 4 volte superiore dopo il primo parto vaginale, 8 volte dopo il secondo e 9 volte dopo il terzo.
- I fattori che contribuiscono all’aumento del rischio conseguente al parto vaginale sono:
- Neonati in sovrappeso
- Secondo stadio del travaglio prolungato
- Primo parto vaginale in donne di età inferiore ai 25 anni
- Parto vaginale strumentale
- Gli interventi di chirurgia pelvica come isterectomia, chirurgia del prolasso degli organi pelvici, colposospensione (elevazione chirurgica della vagina per trattare l’incontinenza da sforzo) e rettopessi (riparazione del prolasso rettale) aumentano il rischio di sviluppare o recidivare il prolasso vaginale.
- Il rischio di insorgenza di prolasso vaginale aumenta con l’avanzare dell’età: il rischio complessivo di prolasso vaginale aumenta di circa il 40% ogni 10 anni di età.
- I cambiamenti ormonali dovuti alla fase postmenopausale e i fattori genetici come l’etnia e le patologie dei tessuti connettivi (sindrome di Ehlers–Danlos/ipermobilità articolare benigna, sindrome di Marfan) aumentano ulteriormente il rischio di sviluppare il prolasso vaginale
- I fattori di rischio correggibili comprendono:
- Controllo del peso corporeo
- Esercizio fisico ad alto impatto
- Lavoro manuale faticoso
- Disfunzioni intestinali come stipsi o sforzi defecatori
UR-CHOICE
Recenti studi epidemiologici hanno portato allo sviluppo di una scala di valutazione del rischio chiamata UR-CHOICE che aiuta a prevedere il rischio di future disfunzioni del pavimento pelvico.
Questa scala prende in esame diversi fattori di rischio principali:
U – Stato di incontinenza urinaria prima della gravidanza
R – Razza/etnia
C – Età della prima gravidanza
H – Altezza (altezza della madre)
O – Sovrappeso (peso della madre, IMC)
I – Ereditarietà (anamnesi familiare)
C – Prole (numero di figli desiderati)
E – Peso fetale stimato
Diagnosi
Il prolasso vaginale viene solitamente diagnosticato valutando i disturbi lamentati dalla paziente ed eseguendo un esame pelvico:
- la pressione sull’addome della paziente aumenta quando la paziente è rilassata in posizione supina;
- il medico determina il grado e il tipo di prolasso valutando di quanto prolassano gli organi quando la paziente è in piedi;
- le tecniche di diagnostica per immagini, come l’ecografia, possono essere utilizzate per determinare meglio il tipo di prolasso vaginale, soprattutto se i sintomi riferiti non corrispondono ai risultati dell’esame pelvico.
Linee guida per il trattamento
Il trattamento del prolasso vaginale solitamente è richiesto solo nei casi sintomatici, in cui gli organi protrudono o in cui la funzionalità urinaria, intestinale o sessuale è compromessa. Include misure conservative, ossia trattamenti non chirurgici e non farmacologici, e misure chirurgiche nei casi in cui le misure conservative non siano efficaci, o su richiesta della paziente.
- Nel corso della vita il rischio per le donne di dover ricorrere al trattamento chirurgico per il prolasso vaginale è del 10-20% ma è stato dimostrato che tale intervento, in quei casi, migliora la qualità della vita.
Misure conservative
Le misure conservative sono indicate per le pazienti con prolasso vaginale ad alto rischio di complicanze o di recidiva post-chirurgica, sebbene si tenga conto delle preferenze della paziente.
Le misure principali includono fisioterapia con la riabilitazione del pavimento pelvico (Pelvic Floor Muscle Training, PFMT), l’inserimento di dispositivi di sostegno per gli organi pelvici (pessari), la terapia ormonale e i cambiamenti dello stile di vita per ridurre i fattori di rischio correggibili, come il controllo del peso corporeo.
PFMT
I report sui benefici del PFMT sono contrastanti:
- Secondo alcuni studi e meta-analisi, il PFMT è efficace nel migliorare lo stadio e i sintomi del prolasso, mentre altri studi non hanno riscontrato miglioramenti rilevanti.
- Uno studio pilota ha dimostrato il beneficio del PFMT perioperatorio sulla riduzione dei sintomi e delle recidive di prolasso vaginale dopo l’intervento chirurgico, anche se il PFMT perioperatorio non ha migliorato gli esiti nelle procedure chirurgiche transvaginali per la correzione del prolasso apicale.
Pessario vaginale di supporto
- Un pessario vaginale di supporto è un dispositivo morbido e rimovibile che viene inserito in vagina per sostenere gli organi pelvici e alleviare la pressione sull’intestino.
- I pessari per il trattamento del prolasso vaginale possono essere suddivisi in 2 tipi:
- Di supporto (sostengono il prolasso);
- Occupanti spazio (occupano lo spazio vaginale).
- L’uso dei pessari prevede l’inserimento del dispositivo, di forma e dimensioni adeguate, da parte di un medico o di un’infermiera specializzata:
- la conferma del corretto posizionamento dopo l’inserimento viene valutata raccogliendo il feedback della paziente.
- L’uso di un pessario richiede il cambio regolare del dispositivo e l’esecuzione di esami per verificare l’insorgenza di nuovi sintomi ed effetti collaterali come infezioni, perdite o sanguinamenti.
- L’erosione, che avviene quando il dispositivo penetra attraverso la parete vaginale o altri tessuti interni, è un potenziale effetto collaterale grave dei pessari e richiede un intervento urgente.
- Nonostante una recente revisione Cochrane riporti una mancanza di prove sull’efficacia dei pessari vaginali, questi vengono spesso utilizzati come terapia di prima linea e un inserimento riuscito è associato a un significativo miglioramento dei sintomi.
Terapia ormonale
- L’applicazione locale di estrogeni, da sola o in combinazione ad altre misure come i pessari, può contribuire ad alleviare i sintomi; tuttavia ci sono pochi studi disponibili a sostegno di questa affermazione.
Opzioni chirurgiche
Nel caso in cui le misure conservative non allevino i sintomi, o su richiesta della paziente, sono disponibili diverse opzioni chirurgiche, che variano a seconda del tipo di prolasso.
Il chirurgo può utilizzare un approccio transvaginale o transaddominale per i seguenti tipi di intervento:
- Riparazione del pavimento pelvico – riparazione della parete vaginale;
- Isterectomia vaginale – asportazione dell’utero per il trattamento del prolasso apicale;
- Sacrocolpopessi – ancoraggio della vagina alla parte inferiore della colonna vertebrale mediante una rete sintetica o biologica;
- Fissazione sacrospinosa – ancoraggio della vagina al legamento sacrospinoso, un sottile legamento che collega la parte inferiore della colonna vertebrale con l’osso dell’anca;
- Sacroisteropessi – ancoraggio della vagina alla parte inferiore della colonna vertebrale mediante rete sintetica o biologica e concomitante riparazione del corpo perineale, il tendine centrale del perineo;
- Colpocleisi – chiusura parziale o completa della vagina.
L’incontinenza urinaria da sforzo può essere trattata in concomitanza con la riparazione chirurgica del prolasso vaginale, anche se si consiglia un’attenta valutazione dei rischi associati alla chirurgia combinata.
Da sempre, i chirurghi utilizzano il tessuto nativo (tessuto di supporto degli organi pelvici) per posizionare le suture che sostengono gli organi prolassati; tuttavia, a causa della debolezza del tessuto e degli elevati tassi di recidiva, sono stati sviluppati numerosi innesti biologici e sintetici.
In seguito al successo dell’utilizzo di mesh (reti sintetiche) per la riparazione di ernie e per la chirurgia dell’incontinenza da sforzo, la riparazione vaginale con mesh (in cui una rete sintetica viene inserita per tenere in posizione gli organi pelvici) è stata adottata rapidamente a livello globale nei primi anni 2000:
- La riparazione vaginale con mesh ha causato un’elevata incidenza di complicanze con conseguenti cause legali da parte delle donne colpite in diversi paesi.
- Gli enti nazionali preposti hanno completamente ritirato dal mercato gli impianti di mesh transvaginali o hanno imposto restrizioni sul loro uso e sull’idoneità delle pazienti.
- Negli ultimi anni, si è valutato l’uso di mesh riassorbibili e innesti biologici per aggirare i rischi associati alle mesh transvaginali sintetiche e permanenti.
- I dati relativi ad alcuni innesti porcini (tessuti prelevati dal maiale), come il derma suino, hanno dimostrato risultati migliori rispetto alla riparazione con tessuto nativo, anche se inferiori rispetto ai risultati ottenuti con mesh sintetica.
- Esistono dati contrastanti riguardo ad altri tipi di innesti porcini.
- Sono in corso ricerche incentrate su strategie di ingegneria tissutale cellulare che utilizzano linee cellulari umane in combinazione con scaffold (impalcature) biodegradabili per ricostruire l’anatomia disfunzionale del prolasso vaginale.
Prevenzione
- Poiché le cause fisiopatologiche dei difetti anatomici che portano al prolasso vaginale non sono ancora del tutto conosciute, le strategie per prevenirlo sono ancora in fase iniziale.
- Il PFMT è solitamente suggerito per rafforzare i muscoli e i legamenti coinvolti. Tuttavia, gli studi che hanno valutato i programmi di PFMT in seguito al parto vaginale, hanno riferito miglioramenti modesti o non significativi dei sintomi al follow-up.
- A causa dell’aumento del rischio di prolasso vaginale legato al parto vaginale, alle donne che presentano un rischio elevato di sviluppare il prolasso vaginale può essere offerta l’opzione del parto cesareo; tuttavia, si tratta di una linea guida controversa e andrebbero presi in considerazione tutti i fattori di rischio associati.
- I trattamenti per i sintomi del prolasso vaginale e i fattori di rischio ad esso associati hanno avuto vari gradi di successo nel prevenire l’insorgenza del disturbo:
- Sebbene il trattamento della stipsi possa migliorare i sintomi soggettivi del prolasso vaginale, non è stato dimostrato che possa prevenire il prolasso.
- Allo stesso modo, nel caso del trattamento con estrogeni, mentre l’applicazione locale sembra essere utile nella gestione dei sintomi, mancano dati in grado di attestarne l’uso come misura preventiva.
- Il controllo del peso, invece, può essere utile come misura preventiva per evitare lo sviluppo del prolasso vaginale, ma nessuno studio è riuscito a dimostrare una correlazione tra cambiamenti oggettivi del prolasso conclamato e perdita di peso.